
3. Общие принципы хирургического лечения остеохондроза позвоночника
Хирургическое лечение остеохондроза позвоночника - наиболее нерешенный и спорный вопрос в ортопедии.
Различные мнения о сущности заболевания, естественно, наложили отпечаток на характер предлагаемых оперативных вмешательств. Наиболее наглядно это можно показать на примере этапов развития хирургического лечения остеохондроза поясничного отдела позвоночника.
Прошло больше 100 лет с тех пор, как в литературе начали появляться сообщения о больных, у которых в спинномозговом канале обнаруживались выпячивания из задних отделов межпозвонковых дисков (Luschka, 1856; Virchow, 1857). Поначалу эти выпячивания рассматривались как опухолевые находки и описывались как хондромы и энхондромы. Упорно считая причиной заболевания воспаление и невралгию седалищного нерва, некоторые хирурги в конце прошлого и даже в начале нашего столетия производили кровавое вытяжение этого нерва (Klapp, 1923).
Паллиативные операции. Первое предположение о том, что межпозвонковый диск может давить на корешок, было сделано Goldweith (1911). В 1922 г. Adson впервые произвел операцию удаления заднего выпячивания диска в шейном отделе. В 1928 г. Alajuanine и Dutaillis осуществили успешную операцию по поводу выпадения поясничного диска, протекавшего как хронический ишиас. В 1934 г. Mixter и Barr для разгрузки нервных образований, сдавленных дегенерированным диском, оперировали 19 больных. Основываясь на трудах Шморля и его учеников, они впервые применили термин "грыжа диска".
Лечение пояснично-крестцовых радикулитов путем ламинэктомии и удаления грыжи диска давало хорошие непосредственные результаты. Этот метод стал быстро распространяться, особенно в США, Швеции и Франции. Так, уже в 1938 г. Love и Walch сообщают о 100 операциях удаления грыжевого выпячивания диска. К 1941 г. в клинике Мейо произведено 1217 таких операций (Love). O'Connell к 1948 г. выполненно уже 500, а Hirsch (1948) - 798 операций. В настоящее время опыт некоторых клиник по хирургическому лечению неизмеримо возрос: Sicard и Leca (1956) приводят данные о 1658 подобных операциях, Guillaume и Janny (1953) - о 1012, Raaf (1959) - о 905, Semmes (1958) - о 5000, Arseni (1960) - о 1671. Cloward (1952), говоря о большом увлечении хирургов операцией удаления пролабированного диска, указывает, что в некоторых больницах Америки они делаются чаще, чем аппендэктомии. По данным Inman и Saunders (1946), только за 4 года войны американские хирурги прооперировали по поводу "руптуры" поясничных дисков 2858 солдат и офицеров. Лишь отмена льгот оперированным сократила число желающих подвергнуться ламинэктомии по поводу пояснично-крестцовых болей и ишиальгии.
Woodholl (1947) отмечал, что аналогичное положение наблюдалось и в Англии.
В Советском Союзе в основном разрабатывались консервативные методы лечения; хирургическое лечение дискогенного ишиаса большого распространения не получило. Первое сообщение об удалении задним доступом пролабированного межпозвонкового диска принадлежит И. С. Бабчину (1953). За последние 20 лет появились работы, в которых обобщаются сравнительно небогатые статистические данные об операциях грыжи диска. Максимальное число таких наблюдений достигает у некоторых авторов 150 - 200 (Н. Н. Попова, 1946; В. О. Саруханян, 1957; А. М. Ланда, 1957; Т. К. Никидзе, Д. А. Гоциридзе, 1957; Л. С. Кадин, 1958; X. М. Шульман, 1958, 1962; Б. Н. Эсперов, 1959, 1961; А. И. Арутюнов, М. К. Бротман, 1960; В. А. Шустин, 1960, 1966; Э. И. Злотник, 1960; Э. И. Раудам, 1960; Р. И. Паймре, И. И. Сараджингоили, 1960; Ю. Э. Берзинь, 1961; А. С. Иванова, 1961; В. В. Кенц, И. И. Протас, Р. А. Куприяненко, 1961; И. Л. Крупко, С. С. Ткаченко, П. П. Кондратьев, 1961; К. Ф. Канарейкин, 1962; И. М. Иргер, Б. М. Баум, В. М. Токарева, 1962; А. В. Шевалье, Т. О. Рандвере, 1964; Я. К. Асс, 1965; Б. Л. Дубнов, 1969, и др.). Перечисленные авторы удаляли хрящевой узел, исходящий из межпозвонкового диска (грыжу) экстра- (рис. 28) или интрадурально после обычной ламинэктомии.
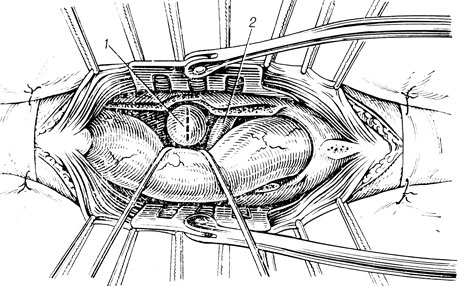
Рис. 28. Операция удаления грыжи диска задним экстрадуральным доступом (по De Seze). 1 - грыжа диска; 2 - нервный корешок
Чаще всего непосредственный результат этой операции был хорошим (особенно при разрывах с выпадением "секвестров").
Казалось, что проблема оперативного лечения уже разрешена и весь вопрос упирается только в выработку правильных показаний. В 1951 г. O'Connell писал, что "тяжелой проблемой является не операция, а выбор кого оперировать". Однако за истекшие 20-летие отчетливо выявились многие теневые стороны этой операции. Изучение отдаленных результатов показало, что у части больных возникал рецидив корешкового синдрома. Остаточные поясничные боли, иногда даже более сильные, чем до операции, наблюдались почти у половины больных.
Так, Cloward (1958) из 162 оперированных больных отметил неэффективность операции или ухудшение у 47,7%; по данным Gurdijian (1961), из 238 обследованных эффект отсутствовал у 23,5%. Шумате (1948) приводит цифру 48%, Aitken (1952) - 65%, Б. Н. Эсперов (1964) - 41,5%. Даже такие ярые сторонники этого метода, как Я. К. Асс (1965) и Penzholz (1955), указывают, что полное отсутствие жалоб после операции встречается у меньшей части больных (по Я. К. Асс, у 28,3%). У большинства же остаются те или иные нарушения, причем самыми частыми из них являются поясничная боль и иррадиирующая боль в ноге (табл. 4).
Следует отметить, что в группу больных с удовлетворительными результатами некоторые авторы включают больных с остаточными корешковыми и вертебральными болями. Так, согласно данным Б. Л. Дубнова и Л. Г. Матлана (1969), из 158 оперированных (в 1963 - 1967 гг.) 87% довольны результатами хирургического лечения, и трудоспособность их восстановлена.
Таблица 4
Отдаленные результаты хирургического лечения задним доступом при поясничном остеохондрозе (по литературным данным)
(Цифры в скобках указывают полное отсутствие эффекта или наличие рецидива (в %).)
| Авторы, год | Число оперированных | Частота отрицательных эксплораций, % | Не избавились от поясничных или оперированных корешковых болей | Процент повторных оперированных |
| Lenchard, 1947 | 513 | 36 | 14 | |
| Love, 1947 | 987 | 38,5 (4,8) | 2,3 | |
| Petit Dutaillis, Pertuiset, 1947 | 250 | 26 | (14) | |
| Falconer, McGeorge, Begg, 1948 | 100 | (14) | 14 | |
| Kunc, 1949 | 100 | 22 | (11) | 9 |
| Echols, Rehfeldt, 1949 | 151 | 22,5 | ||
| Crawford, Mitchell, Grangder, 1949 | 346 | 40 | 27 | 10; 11,3 |
| Unander-Scharin, 1951 | 80 | 33,7 | 21,2 | |
| Sicard, 1951 | 1403 | 40 | (18,5) | 13 |
| Förma, 1952 | 1500 | (6,2) | 4,15 | |
| Nachlas, 1952 | 256 | 40,2 | 17,5 | |
| Aitken, 1952 | 290 | 27,3 | 38,6 | 23,4 |
| Cloward, 1953 | 162 | 47,7 | 19,7 | |
| Junge, Sievers, 1954 | 300 | 43(13) | 7 | |
| Spurling, 1955 | 700 | 4 | 60(20,8) | 5,5 |
| Leikkonen, 1959 | 68 | (16,2) | 12 | |
| Raaf, 1959 | 905 | 23,8 | 20(6) | 5 |
| Pastor, Zoltan, Juchas, 1961 | 655 | 8,6 | (15,1) | 6 |
| Knuttson, 1961 | 206 | 21,9 | 11,1 | |
| Wiig, 1962 | 100 | (13) | 6 | |
| Sijbrandij, 1962 | 58 | 29 | 15,5 | |
| P. И. Пайтре, 1962 | 200 | 22 | 4 | |
| Gottschalck, Hojgaard, 1962 | 604 | 30(11) | 10,8 | |
| Brown, Pont, 1963 | 570 | 43,1 | (18,8) | |
| Б. H. Эсперов, 1964 | 147 | 11,5 | 41,5 | |
| А. И. Осна, 1965 | 60 | 13,3 | 43,4 | |
| В. А. Шустин, 1966 | 218 | 8 | 20(5) | 5 |
| Б. Л. Дубнов, 1970 | 158 | 12 | 30(8) | |
| Я. К. Асс, 1971 | 169 | 19 | 50(17) | |
| И. Ж. Пуриньш, 1971 | 302 | 17 | ||
| Jackson, 1971 | 132 | 66 |
Вместе с тем анализ полученных данных показал следующее: боли полностью исчезли лишь у 28%; люмбальгии выявлены у 24,4%, ишиальгии - у 10,6%, люмбоишиальгии - у 37%. Чаще всего боли возникают при подъеме тяжести, при длительном сидении или при продолжительной ходьбе, стоянии или вибрации. Корешковые расстройства отличаются еще большей стойкостью и длительностью. Гипестезии оставались у 45,2% оперированных, симптом Лaceгa - у 47,6%. Наиболее длительно сохраняется потеря рефлексов, чаще ахиллова. Примерно такие же данные приводят Alfred (1951), Schultz (1958), М. К. Бротман и Д. И. Ткач (1966).
По Spurling и Grantham (1949), остаточные поясничные боли имелись у 60%, а корешковые - у 53,5% оперированных. Большую частоту остаточных болей (у 84%) отмечают также М. К. Бротман и Д. И. Ткач (1966). Правда, как указывают авторы, эти боли чаще всего несильные, у многих возникают периодически и легко поддаются амбулаторному лечению. Лишь у 8,1% боли остаются такой же интенсивности, как и до операции, или даже усиливаются, нередко требуя повторных операций.
О болях после операции сообщают также Bauchhens (1961) у 51%, Jedelsky с соавторами (1963) - у 57%, Д. Китов (1965) - у 42,5% оперированных.
Остаточные боли после операции выражены больше и чаще у лиц пожилого возраста (Spurling, Grantham, 1949; Gottschalk, Hojgaard, 1962), у больных с большей продолжительностью заболевания до операции (Kloss, 1965; М. К. Бротман, Д. И. Ткач, 1966).
Sparup (1960), Б. Л. Дубнов и Л. Г. Матлан (1970) считают, что с увеличением сроков, прошедших после операции, остаточные боли становятся все реже, однако Б. H. Эсперов (1964), М. К. Бротман и Д. И. Ткач (1966) и другие авторы приходят к противоположному выводу. По мнению Wiltherger, Raaf и Ghormley, стремление снять боли хирургическим путем привело к новой проблеме - хирургической "деформации" спины. Бойчев (1962) прямо указывает, что "больного можно оперировать только после того, как уведомят его о не вполне надежном результате и о том, что позвоночный столб будет не полностью нормальным".
Причину неудач вначале стали искать в нарушении костной основы позвоночника, вызванном ламинэктомией. Появились различные модификации этой операции, целью которых было максимальное щажение костной ткани: ламннэктомия заменяется гемиламинэктомией, частичным удалением полудужек. В 1940 г. Love разработал пнтерламинарный доступ с сохранением костной основы. Правда, в ряде случаев этот доступ был невыполним из-за узкого междужкового промежутка. Однако и щадящие костную основу доступы заметно не улучшили результатов операции - процент больных, у которых после операции сохранялись поясничные боли не уменьшился. Так, по данным Cattaneo (1958), Кunc (1964), Б. Л. Дубнова, Л. Г. Матлана (1969) и других авторов, из оперированных с удалением двух и более дужек позвонков болевой синдром остался у 86,5%, при гемиламинэктомии двух дужек - у 75 %, при гемпламинэктомии одной дужки - у 62,3%, при интерламинэктомии - у 50%.
Операции, проводимые задним доступом, неизбежно приводили к нарушениям движения позвоночника прежде всего на уровне оперированного сегмента. В этом отношении также имеется прямая зависимость от объема операции: чем более обширны ламинэктомии, тем значительнее и ограничение движений позвоночника (Cattaneo, 1958; Kunc, 1964, и др.). По наблюдениям Б. Л. Дубнова и Л. Г. Матлана, больше всего страдает сгибание позвоночника, особенно при высоко расположенных грыжах (выше L3).
Исследования И. А. Мовшовича (1970), Я. Л. Цивьяна (1970), а также наши наблюдения показали, что даже обычная ламинэктомия приводит к нестабильности позвоночника. После обширных ламинэктомий, особенно сопровождающихся удалением суставных отростков, нередко развиваются деформации и наступает полное нарушение опорной функции позвоночника, поэтому такие операции целесообразно заканчивать передним или хотя бы задним спондилодезом.
Из других статических расстройств следует отметить сколиоз, который остается в среднем у 1/4 оперированных. Доступы с сохранением костной основы заднего отдела позвоночника весьма ограничивают ревизию и делают сомнительным полное удаление грыжи диска (Gray, 1947; А. И. Арутюнов, 1962; А. Войня, 1964).
Часто встречавшиеся неблагоприятные отдаленные результаты этой операции указывали на ее нерадикальность.
Нередко распространенный диагноз грыжи диска не находит подтверждения во время операции. Это подчеркивают все авторы, оперирующие задним доступом. Charnley (1951) говорит об этом несоответствии как об "иронии судьбы". Частота случаев неподтверждения диагнозов нередко бывает значительной.
Некоторые авторы связывают неподтверждение диагноза с атипичными формами грыж. Eckert и Decker (1947) описали так называемый размягченный диск, Dandy (1941) - форму грыжи, которую он назвал "скрытый диск" ("concealed disc"). Представление о "мобильном" пролапсе, способном при определенных движениях уйти в щель фиброзного кольца, не получило всеобщего признания. Cloward (1952), Palazzo (1960), Fernstrom (1960) и Я. К. Асс (1965) показали, что простой разрыв фиброзного кольца, даже без выпячивания, может воздействовать на корешок, вызывая соответствующую клинику (ограниченный эпидурит и радикулит по Я. К. Ассу).
Подход с современных позиций позволяет сделать вывод, что все перечисленные изменения диска являются различными проявлениями меж- позвонкового остеохондроза. Несомненно, однако, что на исход операции влияют обнаруженные патологоанатомические находки. В этом аспекте оправданно четкое разделение задних выпячиваний дисков на протрузии (выпячивание эластического диска без полного повреждения целости фиброзного кольца) и истинные грыжи, при которых имеется полный разрыв задних отделов фиброзного кольца с пролабированием дегенерпрованного ядра.
Из 1176 больных, оперированных Gurdijian с соавторами (1961), протрузии были выявлены у 515. Crawford обнаружил протрузии у 20% из 346 оперированных, а у 40% изменений в дисках вообще не оказалось.
Игнорирование этого обстоятельства приводит к печальным результатам. Так, Lewey (1949) в стадии протрузии диска получил 66% неудовлетворительных результатов. По данным Р. Н. Паймре (1962), в резидуальной стадии, т. е. при реактивных эпидурнтах, корешковые боли сохранились у 36,3%, в то время как после удаления истинных грыж - у 12% больных.
Б. Л. Дубнов (1967), проанализировав исходы у 142 оперированных больных, пришел к выводу, что чем грубее выпячивание, тем лучше результат оперативного вмешательства. Д. Г. Шефер и А. С. Иванова (1971) также указывают, что лучшие результаты операций получаются при ущемленных грыжах, располагающихся под задней продольной связкой и утративших способность к обратному вправлению. Худшие результаты оказались при выпячивании эластического диска, т. е. при протрузии и особенно в резидуальной стадии грыжи (рубцовые изменения, эпидурит).
Таким образом, напрашивается вывод о неоправданном расширении показаний к операции задним доступом. У таких больных не редкость повторные операции.
При неподтверждении диагноза "грыжа диска" некоторые хирурги применяют следующие паллиативные операции: фасетэктомию, заднюю декомпрессию, радикулотомию.
Фасетэктомия - вскрытие межпозвонкового отверстия, удаление суставных отростков. Цель этой операции - выявление латеральных грыж (Briggs, Krause, 1945; Hyndman, 1946; Grey, 1947). Однако сдавление корешка, связанное с измененными суставными отростками или с уменьшением межпозвонкового отверстия, в поясничном отделе бывает редко (Hirsch, 1948; Glorieux, 1954). Диаметр межпозвонкового отверстия в 2 - 3 раза превышает площадь поперечного сечения нервного корешка. Чаще речь идет не о сдавлении, а о циркуляторных расстройствах и отеке корешка (Н. С. Косинская, 1961). (В связи с этим результаты фасетэктомии оказались плохими (Barr, Hirsch, 1948).
Операция разгрузки корешка (задняя декомпрессия) заключается в иссечении "гипертрофированной" желтой связки (Braun, 1938; В. М. Угрюмов, 1961; Ю. Э. Верзинь, 1961). Многие авторы (Horwitz, 1939; Кипе, 1949; Jager, 1951; Raaf, 1959; Б. Н. Эсперов, 1963, и др.) отрицают самостоятельное значение гипертрофированной желтой связки в механизме сдавления корешка. Deucher и Love (1939) считают такую компрессию редкой. Наблюдения В. О. Соруханяна (1955) показали, что толщина желтой связки подвержена большим индивидуальным колебаниям (до 1 см) и ее утолщение не совпадает с клиническими проявлениями заболевания. При отсутствии задней грыжи гипертрофия желтой связки встречается чрезвычайно редко (по данным Я. К. Асса, один достоверный случай на 154 операции). Как и фаоетэктомия, иссечение желтой связки является скорее доступом, чем самостоятельной операцией.
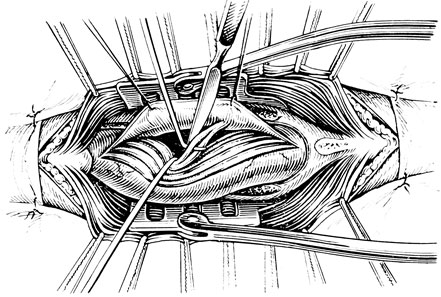
Рис. 29. Радикулотомия (по De Seze). Вскрыт дуральный мешок и выделена чувствительная часть нервного корешка
Радикулотомия (ризотомия) (рис. 29) - пересечение заднего корешка нерва, предлагаемая некоторыми авторами (Pastor, Zoitan, Jughas, 1960; Hanraets, 1969), - имеет весьма ограниченное число сторонников. О плохих результатах таких операций сообщает White (1965) . По мнению А. И. Осна (1965), это калечащее вмешательство.
Несомненным шагом вперед в хирургии поясничных остеохондрозов следует считать операцию удаления грыжи и выскабливания диска, предложенную Денди (Dandy, 1942). Цель операции - профилактика рецидива и стабилизация позвоночника. Сущность ее заключается в том, что после удаления грыжи через отверстие в фиброзном кольце острой ложечкой и щипцами выскабливают пульпозное вещество и замыкательные гиалиновые пластинки. Выскабливание диска производят даже, если грыжа не обнаружена.
Операция Денди в настоящее время довольно распространена. Однако результаты ее мало отличаются от результатов простого удаления грыжи диска. Armstrong (1950), изучив исходы 4000 операций, произведенных 38 различными хирургами, пришел к выводу, что в 21% случае они были неудовлетворительными. Главная причина этих неудач заключается в том, что после удаления фрагментов диска продолжается дегенерация оставшихся его частей. Потеря дисковой ткани ведет к сужению межпозвонкового промежутка и неизбежному прогрессированию артроза как в переднем, так и в заднем отделах позвоночного сегмента. Сращения же между телами позвонков почти никогда не происходит. Так, А. И. Осна (1962), изучив 18 больных, оперированных этим методом, у 15 из них обнаружил подвижность между позвонками; у 3 больных результаты оказались сомнительными. Неустойчивость сегмента позвоночника, пораженного остеохондрозом, усугубляет клиническую картину остеохондроза.
Стабилизирующие операции. Задний спондилодез. В конце 20-х годов при поясничных болях для разгрузки позвоночника и ликвидации болезненных движений на данном участке стали применять операции, стабилизирующие задний отдел позвоночника (спондилодез). Анатомические особенности пояснично-крестцового отдела (выраженная мобильность, неразвитые остистые отростки на крестце, иногда spina bifida) не позволили оперировать обычными классическими методами задней фиксации по Ольби (Albee, 1911), или Гиббсу (Hibbs, 1929). Более приемлемыми оказались следующие методы оперативной задней костнопластической фиксации пояснично-крестцового отдела позвоночника.
Операция поперечной или косой разгрузки по Вредену (1930). В результате этой операции нагрузка туловища передается, минуя пораженные позвонки, на трансплантат, концы которого упираются в гребни подвздошных костей.
Метод Мейеpдинга заключается в укладывании с каждой стороны освеженных остистых отростков от L3 до S1 по одному трансплантату из большеберцовой кости. В промежутки между ними погружают кусочки губчатой кости.
Операция Козловского сводится к укладыванию П-образного аутотрансплантата так, чтобы его свободные концы были обращены кверху и охватывали с обеих сторон остистые отростки L3, L4, L5, а на крестец легла соединяющая их горизонтальная часть.
Способ Босворта - один из наиболее распространенных. Он предназначен для одного сегмента. Н-образный трансплантат из большеберцовой или подвздошной кости вставляют "поперечиной" между остистыми отростками L4 - L5 или L5 - S1, а его вертикальные части прилегают к скелетированным дужкам (рис. 30).
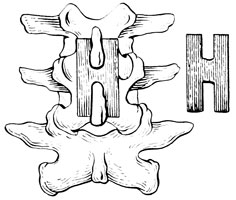
Рис. 30. Задняя костно-пластическая фиксация позвоночника по Босворту
Операция Мура. В центре трансплантата болынеберцовой кости делают отверстие, через которое продевают остистый отросток L5. Оба края трансплантата внедряются в зарубки остистых отростков L4 и S1.
Операция Сикара заключается в удалении остистою отростка L5. На верхнем крае остистого отростка S1 и на нижнем крае отростка L4 делают зарубки, в которые вводят трансплантат.
А. И. Осна (1963) после проведения операции по способу Сикара применил для постоянной компрессии дополнительную металлическую фиксацию видоизмененной скобой Я. Л Цивьяна и Э. А. Рамиха (1961).
Операция задней фиксации при поясничных остеохондрозах как самостоятельные вмешательства применяются редко. Чаще они являются заключительным этапом операции удаления грыжи диска.
Подобные комбинированные операции дают лучшие исходы, чем простое удаление грыжи диска. Так, Ваrr (1947) указывает на хорошие исходы при задней фиксации у 60%, а при простом удалении грыжи - у 45%, Nachlas и Simpson (1952) соответственно приводят показатели 69,4 и 59,6%.
Сторонником комбинированной операции (удаление грыжи диска и задняя фиксация тибиальными трансплантатами с обеих сторон) является Kaiser (1968).
Однако иногда результаты операций бывают неудовлетворительными из-за несращения и переломов трансплантатов. Кроме образования ложных суставов трансплантата и его несращения, некоторые авторы обнаруживали после задней фиксации перелом дужки позвонка от "утомления" (Unander-Scharin, 1950; Harris, Wiley, 1959). Пожалуй, основной причиной неудач заднего спондилодеза являются затруднения при выполнении артродеза трех позвонков, так как они не находятся в одной плоскости (Sijbrandij, 1962). По данным Wilste с соавторами (1968), если при задней фиксации двух сегментов псевдоартроз констатирован всего у 3%, то при такой же фиксации на трех сегментах отсутствие сращения установлено у 21% больных.
Неудачи при попытке стабилизации заднего отдела позвоночника привели к разработке методов межтелового спондилодеза (фиксация тел позвонков).
В 1952 г. Cloward с целью создания анкилоза между телами позвонков после удаления грыжи и выскабливания диска задним доступом предложил вводить через отверстие в фиброзном кольце костные трансплантаты из гребня подвздошной кости. Еще раньше аналогичную операцию предложили Briggs и Milligan (1944) с той лишь разницей, что после выскабливания диска межпозвонковую щель они заполняли костной щебенкой. Jaslow (1946) вводил костный трансплантат из остистого отростка L4 (рис. 31).
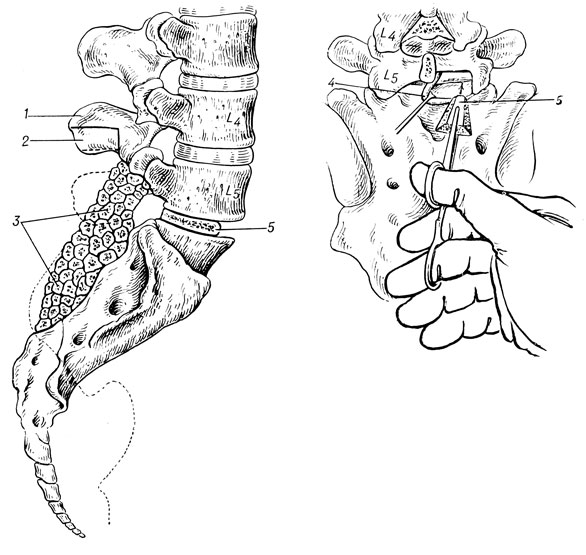
Рис. 31. Задний межтеловой спондилодез по Jaslow. 1 _ остистый отросток L4; 2 - трансплантат; 3 - костная щебенка из дужек и остистых отростков L5, S1, S2, S3; 4 - нервный корешок отодвинут кнаружи; 5 - трансплантат из остистого отростка L4
Теоретически операция заднего спондилодеза выгодно отличается от операции Денди тем, что сохраняется высота межпозвонковой щели и, если удается полностью удалить гиалиновые пластинки, создаются хорошие условия для анкилоза. Однако в техническом отношении задний межтеловой артродез - очень сложное вмешательство, так как через небольшое отверстие в фиброзном кольце, вблизи нервных образований крайне трудно удалить диск. Еще Kausch (1910) указал, что получить доступ к телу позвонка задним доступом (ламинэктомией) трудно даже тогда, когда на одной стороне перерезается несколько корешков.
Harmon (1959) приводит интересный рисунок, заимствованный у Falconer, на котором показано количество фиброхряща, которое можно удалить задним и передним доступами (рис. 32).
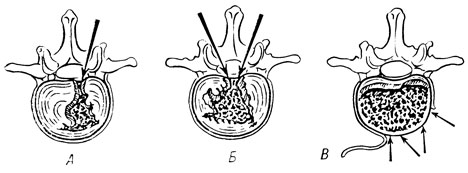
Рис. 32. Количество фиброхряща, которое удается удалить задним (А и Б) и передним (В) доступами (по Falconer)
Coldwell (1948) указывает, что из 200 операций задним доступом ни в одном случае не удалось удалить более 1/3 диска. А. И. Осна (1962) в экспериментах на трупах также установил, что через позвоночный канал можно удалить лишь незначительную часть хрящевой ткани; гиалиновые же пластинки оказываются только поцарапанными. Сам Cloward отмечает, что несмотря на отсутствие сращения в 6 случаях из 321 операции, случаи травмирования нервных элементов с последующими неврологическими симптомами были зарегистрированы гораздо чаще, чем при обычном удалении грыжи диска. Wiltberger (1957), Domisse (1958), James и Nisbet (1962) при задней межтеловой фиксации получили анкилоз соответственно у 42, 87 к 50% оперированных. Правда, эти авторы считают, что фиброзный анкилоз достаточен для клинического улучшения. В тех случаях, когда анкилоз вообще не был констатирован, остались выраженные остаточные боли, из-за которых "больные предпочитали не покидать нас" (Wiltberger). Hamby (1960) после удаления диска задним доступом вводит в полость порошок метакрилат. Последний полимеризуется, образуя твердую форму - метилметакрилат. Этим способом оперировано 14 больных. От выводов автор воздерживается.
В связи с техническими трудностями и неудовлетворительными клиническими результатами большинство авторов отказались от заднего доступа к телам позвонков.
Заканчивая обзор операций, проводимых задним доступом, необходимо остановиться на некоторых осложнениях при этой операции. Не говоря уже о большой частоте остаточных поясничных болей и рецидивов, случаев неприращения трансплантатов, о которых упоминалось выше, встречаются следующие осложнения: образование спаек и рубцов, послеоперационные арахноидиты, ликворные свищи, паралич конского хвоста с нарушением функции тазовых органов, повреждение крупных сосудов брюшной полости (аорты, нижней полой вены, подвздошных сосудов).
Обращает на себя внимание следующее. Операции задним доступом, произведенные в ранней стадии заболевания, дают весьма хорошие результаты. Однако и консервативное лечение в этой стадии не менее эффективно. Наряду с этим при тяжелых формах остеохондроза операции задним доступом даже без технических затруднений и осложнений дают большое число неудовлетворительных результатов. Таким образом, паллиативный характер и большой процент неудовлетворительных исходов - закономерное явление для этих операций (Harmon, 1950; Hensell, 1958; В. Д. Чаклин, 4962; А. И. Осна, 1962; Sijbrandij, 1963, и др.).
Передний спондилодез. Новые данные о патогенезе остеохондроза привели к коренным изменениям во взглядах на методику оперативного лечения.
А. И. Осна (1963) указывает, что операция может быть радикальной и может обеспечить благоприятный исход только в том случае, если она отвечает ряду требований общехирургического, ортопедического и нейрохирургического характера. Эти требования следующие: радикальное удаление патологического очага; надежная стабилизация позвоночника в области пораженного сегмента; профилактика остеохондроза диска, расположенного над стабилизированным; обеспечение разгрузки нервных образований и предупреждение их сдавления при смещении позвонков вследствие удаления дисков.
Радикальное удаление патологического очага, т. е. тотальная дискэктомия. Радикальная дискэктомия возможна только через передний доступ. Задним доступом через позвоночный канал произвести дискэктомию практически нельзя (Armstrong, 1958).
Надежная стабилизация (атродезирование) позвоночника в области пораженного сегмента для ликвидации болезненных движений (Sacks, 1964). Идентичность межпозвонкового остеохондроза и деформирующего артроза (М. Н. Шапиро, Ю. Э. Тайц, 1938; Decker, Buffat, 1950; И. Л. Клионер, 1957, и др.) диктует и идентичные принципы лечения, т. е. артродезирование.
Артродез должен быть только между телами позвонков, так как задний спондилодез является для дисков внесуставным артродезом. Затем артродез должен быть костным, а не фиброзным. Для этого необходимо ввести костный трансплантат после предварительного удаления гиалиновых пластинок и обнажения спонгиозы позвонков. Это может быть также выполнено только передним доступом, что было подтверждено В. Д. Чаклиным (1939) в экспериментах на собаках и Jenker, Foltz, Ward (1953) в экспериментах на обезьянах. Кроме того, при межтеловом артродезировании сила мышц, сближающая тела позвонков, а также вес тела ущемляют трансплантат, что создает благоприятные условия для компрессии (Wiltberger, 1957) и прочного сращения (Jager, 1959).
Профилактика остеохондроза диска, расположенного над стабилизируемым позвонком. При дегенерации с уменьшением высоты диска происходит подвывих суставных отростков с захождением их друг на друга. Как показал И. Л. Клионер (1962), если бы не было физиологического поясничного лордоза, этот подвывих не привел бы к смещению позвонков. На самом же деле возникает тенденция к соскальзыванию вышележащего позвонка как бы по "рельсам" по суставным отросткам вперед или назад. Само по себе соскальзывание уже ведет к дегенеративному процессу в задних отделах межпозвонкового диска. В результате выпрямления поясничного лордоза разгружается этот отдел позвоночника.
Поясничный лордоз должен быть выпрямлен настолько, чтобы верхняя площадка вышележащего артродезированного позвонка расположилась горизонтально. Это достигается определенной величиной трансплантата и согнутым положением поясничного отдела позвоночника при послеоперационной иммобилизации (Moore, 1955).
Разгрузка корешков нервных образований от непосредственного воздействия на них дегенерированного диска (грыжа, выпячивание, трещины). Sicard (1951) опасался, что удаление диска передним доступом не обеспечит разгрузку сдавленных корешков, так как некоторые участки диска останутся неудаленными. Такие же опасения высказывали Б. Н. Эсперов (1955) и В. А. Шустин (1966). Однако из литературных и наших наблюдений видно, что в подавляющем числе грыжи и выпячивания диска располагаются кпереди от задней продольной связки и имеется полная возможность их удалить (Harmon, 1950, и др.). Перфорация связки с выпадением пульпозного вещества в эпидуральное пространство встречается редко. Так, Dandy (1942) на 300 операциях, a Grindbood (1957) на 632 операциях обнаружили их по 2 раза.
Фрагменты диска проникают через оболочки еще реже. К 1961 г. в литературе было описано всего 5 таких случаев (Lyons). Если даже иногда и остаются неудаленные фрагменты, то они рассасываются или смещаются кпереди и "выходят из конфликта с корешком (Lindblom, Hulguist, 1950). Интересны в связи с этим данные Hult (1951), который проводил у 30 больных операцию фенестрации. Суть ее заключалась в том, что передним доступом после обнажения диска в фиброзном кольце делали отверстие диаметром 1 см2. Через это отверстие убирали дегенерированную ткань без специального удаления задних выпячиваний. В результате у 21 человека исчезли корешковые боли.
Разгрузка нервных образований, сдавленных при смещении позвонков. Соскальзывание и сближение позвонков, вызываемые дегенерацией диска, ведут к уменьшению диаметра межпозвонкового отверстия, что может иногда обусловить сдавление корешка (В. О. Саруханян, 1957). Профилактика этого осложнения заключается в сохранении высоты межпозвонкового пространства после дискэктомии с помощью мощного костного трансплантата.
Таким образом, радикальная дискэктомия и полноценный межтеловой спондилодез (интеркорпоральный спондилодез - по некоторым авторам) могут удовлетворить все указанные выше требования. Но такое вмешательство может быть осуществлено только передним доступом.
Мысль об анкилозировании тела позвонка передним доступом была высказана Сареnеr еще в 1923 г. Однако автор сомневался в возможности практического осуществления этой операции. В 1933 г. Burns произвел такую операцию трансперитонеальным доступом, вставляя костный аутогенный трансплантат в межпозвонковое пространство L5 - S1. Диск не удалялся. Впоследствии сам Burns отметил этот недостаток, так как в неваскулизированном диске трансплантат не приживался. В зарубежной литературе это вмешательство известно как операция Сареnеr - Burns. Следует, однако, указать, что ещё в 1931 г. В. Д. Чаклиным для лечения сиондилолистеза и туберкулезного спондилита (а затем и для лечения остеохондроза) была предложена и осуществлена операция переднего спондилодеза. Цель ее, как указывал автор, заключалась в перестройке формы, изменении статико-динамических условий позвоночника, разгрузке корешков, устранении патологического субстрата в виде измененного диска и в создании неподвижности этого отдела позвоночника.
Основные особенности техники этой операции следующие.
Передне-латеральным забрюшинным доступом слева рассекают брюшную стенку. Брюшину отслаивают медиально и кверху. Подвздошные сосуды смещают вправо. После перевязки и рассечения поясничных сосудов обнажают переднюю поверхность долотом одним блоком выбивают пластинок тел смежных позвонков. В глубину клин простирается на половину передне-заднего диаметра тела позвонка. Из болынеберцовой кости берут трансплантат (2 - 2,5 см, т. е. немного меньшей величины, чем удаленный клин) и внедряют в образовавшийся дефект так, чтобы периостальная поверхность трансплантата была обращена кпереди (рис. 33). В послеоперационном периоде больной находится в гамаке 2 - 3 месяца.
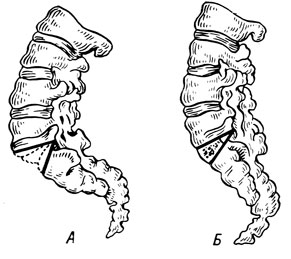
Рис. 33. Передний спондилодез по В. Д. Чаклину. А - иссечение клина (межпозвонковый диск и костные пластинки) L5 - S1; Б - замещение дефекта аутотрансплантатом
В последующий период применяют корсет до наступления анкилоза в среднем в течение года. Благоприятный отдаленный результат у некоторых больных отмечался свыше 10 лет.
Японские авторы Ito, Tsuchya и Asani произвели операцию переднего шондилодеза на год позже и опубликовали ее результаты на 4 года позже, чем в Советском Союзе. С конца 30-х годов появляется описание ряда операций передним доступом. Фактически все они являются видоизмененными операциями В. Д. Чаклина. Однако многие хирурги располагали весьма небольшим количеством наблюдений. В связи с отсутствием специфических антибактериальных средств, слабым развитием реанимации и т. д. к этой операции относились сдержанно. Вместе с тем высокая ее эффективность и стойкость достигнутых результатов привлекали все больше сторонников. В дальнейшем число наблюдений увеличивается. В 1959 г. Harmon публикует данные о большой серии выполненных им операций (200). А. И. Осна (1966) произвел больше 100 таких операций. К настоящему времени общее число операций переднего спондилодеза превышает тысячу. Многочисленные модификации операции В. Д. Чаклина отличаются в основном доступом, характером трансплантата и методом его фиксации.
позвоночника. В передне-заднем направлении клин, состоящий из диска и тонких костных
Mercer (1936) для обнажения позвоночника пользовался чрезбрюшинным доступом с рассечением задней париетальной брюшины. В остальном .его методика ничем не отличается от методики В. Д. Чаклина. Lane и Moore (1948) также применяли чрезбрюшинный доступ (нижнюю срединную лапаротомию), однако большое значение они придавали сохранению переднего связочного аппарата и тщательной дискэктомии до задней продольной связки. После удаления хрящевых пластинок с целью спондилодеза вводили два гетерогенных трансплантата (бульонная бычья кость): один в форме полумесяца, другой - в виде квадрата (рис. 34).
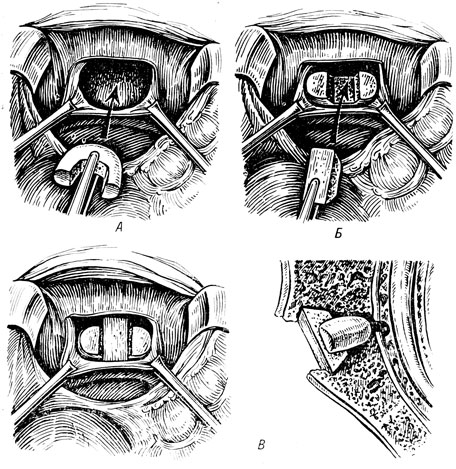
Рис. 34. Передний спондилодез по Lane и Moore. А - лоскуты фиброзного кольца разведены; Б - трансплантат полулунной формы введен в ложе; В - межпозвонковое пространство после внедрения полулунного и четырехугольного трансплантата (фас и профиль)
Этим же доступом пользовались Debeyre и Deforges (1959), но трансплантат они брали из гребня подвздошной кости. Hensell (1958) применял левосторонний параректальный внебрюшинный доступ, считая его лучше интраперитонеального, при котором наблюдаются послеоперационные парезы. Вначале автор использовал трансплантат из большеберцовой кости, но, по его мнению, это только усложняло операцию, поэтому в дальнейшем из того же разреза он брал трансплантат подвздошной кости размером 3x1,5 см. Образованные перед дискэктомией два лоскута из фиброзного кольца в виде "дверных рамок" сшивали над трансплантатами (рис. 35). Из 23 оперированных у 2 человек трансплантат несколько сместился кпереди.
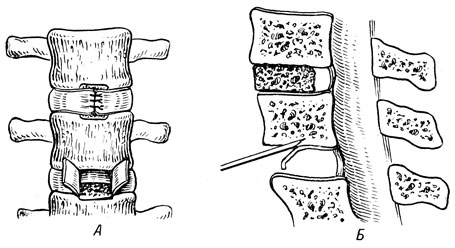
Рис. 35. Передний снондилодез но Хеншелю. На уровне L5 - S1 лоскут фиброзного кольца отведён, диск удален. Долотом выбивают гиалиновые пластинки. На уровне L4-5 в межпозвонковое ложе введен трансплантат. Лоскут фиброзного кольца ушит. А. - вид спереди; Б - вид сбоку
Латеральный межтеловой спондилодез из задне-бокового доступа предложил Teneff (1950). После обнажения латеральной части поясничных позвонков на боковой поверхности тел двух - трех позвонков выдалбливают желоб, в который помещают трансплантат из большеберцовой кости или ребра. Этот способ очень травматичен. К тому же он удобен только для верхнепоясничных дисков, которые, как известно, очень редко поражаются при остеохондрозе.
Sijbrandij (1962) внебрюшинным доступом производит дискэктомию, после чего в специально высверленный канал в телах смежных позвонков вводит аутотрансплантат, взятый из болынеберцовой кости. Дисковое пространство дополнительно заполняют кусочками спонгиозы.
В Советском Союзе этим методом пользуется А. А. Корж (1963), но в его модификации для спондилодеза применяют гомотрансплантат и чрезбрюшинный доступ к заинтересованному отделу позвоночника (рис. 36).
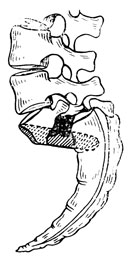
Рис. 36. Передний спондилодез по Коржу
Некоторые авторы с целью фиксации применяют металлические конструкции (гвоздь Смита - Петерсена, винты и т. д.). Так, Zaoger (1952) и Donkersloot (1957) фиксировали L5 К крестцу с помощью одного - двух металлических гвоздей, но без резекции диска. Анкилоз не наступил. Brocher (1956) и. Sicard (1957) описали случаи миграции гвоздя в сакральный канал. О переломах гвоздя сообщал Francillon (1950). Merle d'Aubigne (1950) и Morique (1960) также пользуются винтами, но предварительно производят тотальную дискэктомию, а в межпозвонковую щель вводят ауто- или гомотрансплантат. Один винт проходит через тело L5, трансплантат и крестец, другой - через тело L5 в крестец, минуя трансплантат (рис. 37). По данным второго автора, консолидация у всех больных наступала не раньше чем через 18 месяцев, однако отдаленные результаты были очень хорошими. Часть больных до этого была оперирована задним доступом.
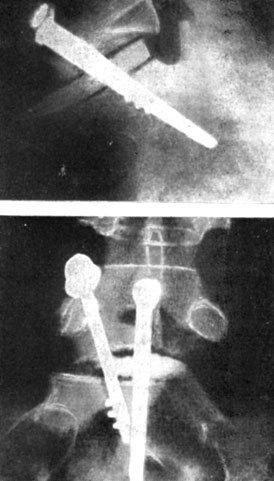
Рис. 37. Передняя фиксация трансплантата винтами (по Morique)
В более позднее время хорошие результаты получил Sacks (1964) после дискэктомии с передним спондилодезом. Техника его мало отличается от операции Лана и Мура. Для фиксации автор использовал три клиновидных трансплантата, взятых из крыла подвздошной кости.
Я. Л. Цивьян (1963) применяет переднюю дискэктомию и "расклинивающий" корпородез, основной целью которых является устранение инклинации (подвывиха) суставных отростков. После тотальной дискэктомии в четырехугольный дефект вводят трансплантат из гребня подвздошной кости, высота которого должна быть на 3 - 4 мм больше высоты дефекта, а передний его край должен располагаться на 2 - 3 мм сзади от передних краев тел позвонков (рис. 38).
Рис. 38. 'Расклинивающий' корпородез по Цивьяну. А - вид сбоку; Б - вид спереди
Благоприятные результаты получены при операции 75 больных по поводу остеохондроза (Я. Л. Цивьян, М. А. Никольский, 1971).
В 1969 г. И. М. Митбрейт сообщил об успешном выполнении переднего спондилодеза совместно с В. Д. Чаклиным у 68 больных, из них у 19 детей и подростков.
А. И. Осна (1965) предложил операцию радикальной передней дискэктомии со спондилодезом тел позвонков. Общие принципы этой операции - передний за- брюшинный доступ, выпрямление поясничного лордоза и межтеловое артродезирование - заимствованы у В. Д. Чаклина. Однако, учитывая специфику остеохондроза, операция А. И. Осна имеет некоторые отличия: 1) при подходе к люмбо-сакральному диску общие подвздошные сосуды отодвигают в соответствующие стороны; 2) полностью сохраняют связочный аппарат; 3) диск удаляют по частям, но полностью; 4) для артродезирования используют трансплантат из подвздошной кости (рис. 39).
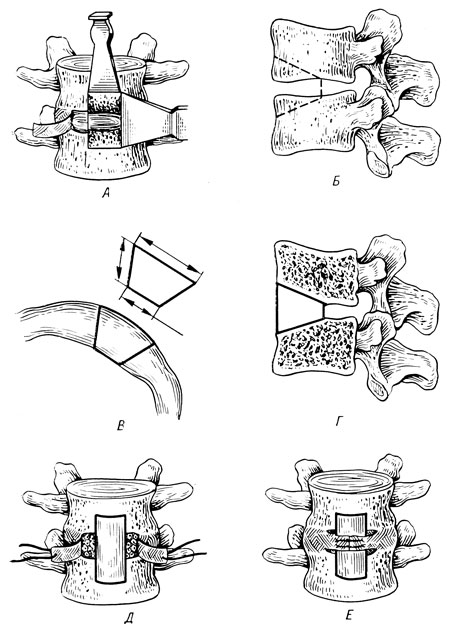
Рис. 39. Передний спондилодез по Осна. А - изготовление паза для трансплантата; Б - паз кзади сужается; В - взятие аутотрансплантата; Г - введение трансплантата в межпозвонковое пространство; Д - введение костной щебенки вокруг трансплантата; Е - зашивание передней продольной позвоночника
После операции для уменьшения поясничного лордоза больного укладывают на мягкую сетку без щита. В такой мягкой сетке больной находится в среднем 3 месяца. После этого больного поднимают в вертикальное положение сначала на костыли, а к концу 4-го месяца разрешают передвигаться без костылей.
По описанной методике автором оперировано 50 больных (у 17 из них удалено по два диска). Из 40 человек, которым был применен передний доступ, рецидивы возникли у 6 человек, в то время как из 51 больного, оперированного задним доступом, они наблюдались у 32 человек.
Приступая к оперативному лечению наших больных, мы вначале применяли дискэктомию с передним спондилодезом по методу Чаклина, Осна, Гармона, Хеншеля. Результаты оказались хорошими. Однако мы не могли пройти мимо некоторых отрицательных моментов этих операций, главными из которых являлись травматичность и длительные сроки наступления анкилоза.
|
ПОИСК:
|
© MASSAGELIB.RU, 2001-2020
При использовании материалов сайта активная ссылка обязательна:
http://massagelib.ru/ 'Массаж. Учебные материалы для массажиста'
При использовании материалов сайта активная ссылка обязательна:
http://massagelib.ru/ 'Массаж. Учебные материалы для массажиста'