
Б. Клиника шейных корешковых компрессий
Роль механического фактора в возникновении спинальных поражений у больных шейным остеохондрозом доказана весьма убедительно. Достаточно напомнить, что Pallis, Jones и Spillane (1954) находили рентгенологические симптомы сужения позвоночного канала у 100% больных со спинальными нарушениями. Фиксация спинного мозга в этом канале зубчатыми связками обрекает его на неизбежную травматизацию в условиях сколько-нибудь значительного выпячивания диска. Что же касается корешковых нарушений, то их связь с сужением межпозвонкового отверстия более сложная. Существуют патологоанатомические свидетельства - компрессии корешков костными разрастаниями и грыжами дисков. Эти данные можно найти в работах Frykholm (1947), Rexed (1947), Dims (1948), Mair и Drucman (1953), Ekvall (1954), Pallis, Jones и Spillane (1954), Exner (1954). Сужение межпозвонкового отверстия и сдавление корешка может произойти за счет фораминальной грыжи, унковертебральных разрастаний (рис. 33), склерозирования позвоночной артерии, асептического воспаления в области паутинных муфт, дуральных мешочков и манжеток с ангуляцией корешка. Как ни сложны все эти отношения, результаты рентгенографических, в особенности несомненных хирургических верификаций позволили установить связь определенных двигательных, чувствительных и рефлекторных нарушений с компрессией определенного шейного корешка (Spurling и Scoville, 1944; Young, 1945; Browder и Watson, 1945; Bradford и Spurling, 1945; Keegan,1947; Frykholm, 1951; Tarsy, 1953; Spurling, 1956; Odom, Finney и Woodhall, 1958, и др.).
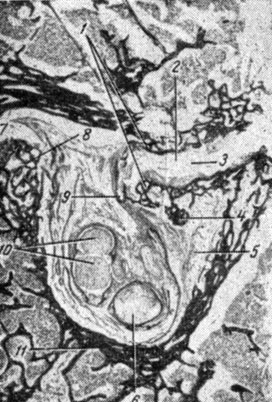
Рис. 33. Гистологическая картина суженного межпозвонкового отверстия в шейном отделе (из Дууса, 1948). 1 - костные разрастания; 2 - остатки хрящевой пластинки; 3 - межпозвонковая щель; 4 - остатки костных балок; 5 - жировая ткань, замещающая костную; 6 - передний корешок с серповидным участком дегенерации (по Марки) в верхней части; 7 - межпозвонковый сустав; 8 - суставный отросток; 9 - твердая мозговая оболочка, сдавленная костными разрастаниями (крючковидным отростком); 10 - задний корешок; 11 - компактная кость
Корешок C3 (диск и межпозвонковое отверстие CII-CIII). Редкая локализация. Имеется наблюдение Young, проверенное миелографически и на вскрытии. После шейного прострела у больного появились резкие боли в половине шеи и ощущение припухлости языка на этой стороне, невозможность передвигать им пищу. Симптомы со стороны языка объясняются связью верхних шейных нервов с подъязычным нервом через подъязычную петлю. Вследствие пареза подъязычных мышц подбородочно-подъязычная мышца тянет подъязычную кость и язык вверх (что и создает ощущение припухлости его). Плохо фиксированный язык лишен возможности передвигать пищу во рту.
В тех случаях, когда у больного в образовании диафрагмального нерва участвуют волокна корешка C3, возможна соответствующая симптоматика (Gyzan, 1953). Описания гипальгезии, охватывающей изолированно дерматом C3 у больных остеохондрозом CII-CIII, мы не встречали.
Корешок C4 (диск и межпозвонковое отверстие CIII-IV). Сравнительно нечастая локализация. Боли в области надплечья, ключицы, атрофия задних мышц шеи (трапециевидной, ременной, поднимающей лопатку, длиннейшей мышцы головы и шеи). Снижение тонуса этих мышц и вследствие этого увеличение воздушной подушки в области верхушки легкого (Kuhlman, 1953). При явлениях раздражения корешков C3-C4 - повышение тонуса диафрагмы, что приводит к смещению печени вниз; возможны боли, имитирующие стенокардию. При явлениях выпадения - расслабление диафрагмы. Gyzan (1953), описавший 5 больных, отмечал при рентгеноскопии поддиафрагмальное скопление газа в желудке и кишечнике; на пораженной стороне (чаще слева) диафрагма приподнята на четыре пальца. Отмечается икота, дисфония (Gyzan, 1953; Sprung, 1956). Нарушения моторики диафрагмы при поражении корешка C4 в последнее время изучались Rohr (1960).
Корешок C5 (диски межпозвонковое отверстие CIV-V). Сравнительно нечастая локализация. Боли иррадиируют от шеи к надплечью и к наружной поверхности плеча. Гипальгезия по наружной поверхности плеча, слабость и гипотрофия дельтовидной мышцы.
Практически невропатолог встречается наиболее часто с поражением корешков C6 и C7.
Корешок C6 (диск и межпозвонковое отверстие CV-VI). Боли, распространяющиеся от шеи и лопатки к надплечью по наружной поверхности плеча к лучевому краю предплечья и к большому пальцу, парестезии в дистальных отделах данной зоны. Все эти субъективные явления усиливаются или провоцируются вызыванием феномена межпозвонкового отверстия или при произвольных движениях головы. Гипальгезия в дерматоме C6 по Кигену (см. рис. 20). Слабость и гипотрофия двуглавой мышцы, снижение или отсутствие рефлекса с сухожилия этой мышцы.
Корешок C7 (диск и межпозвонковое отверстие CVI-VII). Боли, распространяющиеся от шеи и лопатки по наружно-задней поверхности плеча и дорсальной поверхности предплечья ко II и III пальцам, парестезии в дистальной части этой зоны. Все эти субъективные явления усиливаются (или провоцируются) вызыванием феномена межпозвонкового отверстия, при произвольных движениях головы. Гипальгезия в зоне C7 по Кигену. Слабость и гипотрофия трехглавой мышцы, снижение или отсутствие рефлекса с сухожилия этой мышцы.
Корешок C8 (диск и межпозвонковое отверстие CVII-DI). Боли, распространяющиеся от шеи к локтевому краю предплечья и к мизинцу, парестезии в дистальных отделах этой зоны. Усиление или провоцирование этих субъективных явлений вызыванием феномена межпозвонкового отверстия или движениями головы. Гипальгезия в зоне C8 по Кигену, снижение или выпадение стилорадиального и супинаторного рефлексов.
Эта схема с незначительными видоизменениями принималась как типичная для поражения определенного корешка. Некоторые авторы, как, например, Spurling и Scoville (1944), считали, что диагноз благодаря наличию такой схемы не представляет затруднений.
Существуют типичные предвестники локальнокорешковых симптомов. Речь идет о тупых болях в области шейных мышц. Эти боли возникают остро (шейные прострелы) или же усиливаются исподволь, беспокоят чаще по утрам и сопровождаются тугоподвижностью шеи. Нередко они локализуются в межлопаточной области (Semmes и Murphey, 1943). Парестезии в зоне данного дерматома или во всех пальцах также предшествуют весьма часто основным проявлениям компрессии.
Так сложились представления о монорадикулярных компрессиях как об основном синдроме шейного остеохондроза. Между тем, многолетняя история изучения брахиальгии показала, что клинически она не так уж часто соответствует монорадикулярному поражению. Не случайно диагноз шейного монорадикулита до недавнего времени был редким, тогда как другие определения синдромов казались более адекватными ("плексит", "брахиальгия", "шейно-грудной радикулит" и пр.). Чтобы разобраться в этом более детально, мы выделили из 300 обследованных нами больных тех, у которых более или менее четко выступает компрессия одного или двух - трех корешков. Естественно, что такая локальность процесса указывает на большую роль механического фактора, фактора компрессии.
Среди обследованных синдром корешковой компрессии (изолированно или в сочетании с другими синдромами) отмечен у 93 человек, т. е. в 31%. Это были больные с поражением одного, двух или трех корешков. О вовлечении корешка мы судили по схеме, приведенной выше. Уровень рентгенологических нарушений сопоставлялся с уровнем клинически определяемого корешкового поражения. Если он соответствовал уровню хотя бы одного из пораженных корешков, мы считали, что имеется совпадение рентгенологического и клинического уровней поражения (табл. 3).
| Уровень корешковой компрессии | C4 | C5 | C6 | C7 | C8 | Одновременное поражение | Итого больных | |||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| C4C5 | C5C6C7 | C6C7 | C6C7C8 | C7C8 | C7C8D1 | |||||||
| При совпадении с рентгенологическим уровнем остеохондроза | 1 | - | 10 | 28 | 3 | 1 | 5 | 17 | 3 | 4 | 3 | 75 |
| При несовпадении с рентгенологическим уровнем остеохондроза | - | 1 | 3 | 11 | 2 | - | - | 1 | - | - | - | 18 |
| Всего | 1 | 1 | 13 | 39 | 5 | 1 | 5 | 18 | 3 | 4 | 3 | 93 |
Первый вывод, который следует из табл. 3, заключается в том, что в большинстве случаев брахиальгии, обнаруживающих корешковые симптомы, имелось совпадение рентгенологически и клинически определяемого уровня поражения (у 75 из 93, т. е. в 80,6%). Таким образом, решается положительно вопрос о причинной зависимости корешкового синдрома у обследованных от шейного остеохондроза.
Одновременно мы убеждаемся, что при поражении двух или трех корешков остеохондроз иногда рентгенологически определялся только в области одного диска. Следовательно, корешковое поражение может быть связано также с рентгенологически не выявляемой патологией позвоночника.
Второй вывод сводится к тому, что в большинстве случаев клинически значимая компрессия корешка при шейном остеохондрозе происходит на уровне одного лишь межпозвонкового отверстия. Так, у 59 из 93 больных, т. е. почти у 2/3, поражается один корешок. Очень маловероятно, что такое локальное поражение связано с воздействием инфекционного или токсического фактора.
Третий вывод касается уровня компрессии корешков. Из 59 больных с изолированной компрессией одного какого-либо корешка у 52 эта компрессия происходила на уровне корешков C7 (у 39) и C6 (у 13). Если же рассматривать совместно как изолированные, так и множественные поражения корешков, уровень C7 оказывается вовлеченным у 72 больных, C6 - у 39. Поражение корешков C6 и C7 у больных с синдромом шейно-корешковой компрессии наблюдалось в 91,5%. Таким образом, наши материалы полностью соответствуют литературным данным о преобладающем поражении нижнешейных дисков и соответствующих корешков.
Так, по материалам Odom, Finney и Woodhall (1958), наблюдавших 221 больного при компрессии односторонней боковой грыжей, поражение корешка C6 или C7 имелось в 94%. При наличии костных разрастаний в межпозвонковом отверстии корешки C6 или C7 вовлекаются в процесс у 87% больных. На первом месте по частоте поражения стоит корешок C7, на втором - C6.
Brain, Nortfilld и Wilkinson (1952) писали о преимущественном поражении двух нижних шейных дисков у больных брахиальгией, подчеркивая, однако, что вышерасположенные диски чаще вовлекаются у лиц с множественным поражением их. Приведенные в табл. 3 данные полностью подтверждают и этот вывод. Изолированная компрессия корешков C4 и C5 отмечена из 59 у 2 больных. При вовлечении же двух или трех уровней корешки C4 и C5 оказываются пораженными у 6 больных. При других поражениях, например при опухолях шейных корешков, преобладает более высокая локализация (Craig и Shelden, 1940).
Рассмотрим общие результаты клинического обследования больных с корешковой компрессией. У 49 из 93 больных корешковым расстройствам предшествовали шейные прострелы. Нередко боли в шее во время прострелов были односторонними - на стороне развивающейся брахиальгии. Согласно литературным данным, брахиальгия чаще возникает справа - в два раза чаще, чем слева (Reischauer, 1949; А. Д. Динабург и А. Е. Рубашова, 1960, и др.). Двустороннюю брахиальгию отмечают в среднем в 10%. Из наблюдаемых нами 93 больных правосторонняя брахиальгия встречалась у 41, левосторонняя - у 35, двусторонняя, развивающаяся обычно вначале на одной стороне, - у 17 человек.
Следует отметить, что не все симптомы, характерные для корешковой компрессии, были одинаково выражены у одного и того же больного. Не всегда налицо оказывался весь комплекс двигательных, чувствительных нарушений и нарушений со стороны сухожильных и периостальных рефлексов. Об этом можно судить по следующим данным о распределении различных симптомов у наблюдаемых нами 93 больных.
Двигательные нарушения (слабость, гипотрофия или гипотония) мышц данного миотома отмечены у 47 человек; нарушения рефлексов на пораженной руке - у 63 обследованных (понижение у 53, повышение у 10). Нарушения чувствительности в зоне дерматомов выявлены у 45 больных (гипальгезия в пораженных дерматомах - у 31, сгущение гипальгезии в пораженных дерматомах на фоне гипальгезии полукурткой - у 10, гиперестезия в пораженных дерматомах - у 4). Кроме того, у 7 больных имелись парестезии в пораженном дерматоме (без гипальгезии). Снижение глубокой чувствительности (наряду с гипальгезией) отмечено у 6 человек, гипальгезия полукурткой выявлена у 4, гемигипальгезия - у 2, боли в руке - у 93.
Таким образом, только боль является постоянным спутником корешковой компрессии. Все остальные симптомы встречаются то более, то менее часто, но не во всех случаях. Постоянство болевых проявлений шейно-корешковой компрессии обнаружено и другими авторами. Frykholm (1951) из 30 больных выявил боль как начальный симптом у 29. Она распространялась сверху вниз и только у 4 больных распространение болей или парестезии шло от пальцев вверх по руке. В таких случаях, как мы убедились, боли чаще носят характер покалывания (часто в сочетании с ощущением онемения, ползания, мурашек). Иногда, особенно при движениях, появлялась острая боль ("как удар молнии"). Со временем у некоторых появлялась грызущая боль в пальцах. В проксимальных отделах преобладали "глубокие", более постоянные, сверлящие и ноющие боли. При движениях головы или руки боли иногда становились острыми, "кинжальными", с отдачей в дистальные отделы. Жалобы на боли во всей руке, а также объективно выявляемые изменения чувствительности в широких зонах отмечаются особенно часто у вегетативно неустойчивых больных (Saker, 1952).
Зависимость болевых ощущений от компрессии корешка становится убедительной в тех случаях, когда боли усиливаются в момент кашля, чиханья, а также при вызывании феномена межпозвонкового отверстия. Локально-диагностическое значение болей является более достоверным тогда, когда они иррадиируют по зоне данного дерматома вплоть до определенного пальца руки. Это касается и парестезии.
Симптом межпозвонкового отверстия проявлялся, как уже упоминалось, не только в такой четкой форме: нередко боли отдавали на стороне поражения в одну какую-либо болезненную точку, а не в зону определенного дерматома. Из 93 больных с синдромом корешковой компрессии этот симптом отмечен у 82%. Это указывает на диагностическую ценность феномена, хотя далеко не всегда он помогает установить, какой именно корешок пострадал. Отдача в болезненную точку чаще бывает при некорешковых синдромах шейного остеохондроза. Локально-диагностического значения не имеют и болевые точки: из 93 наблюдаемых больных верхние точки Эрба были болезненны у 73, надэрбовские - у 86.
Как следует из приведенных выше цифр, гипальгезии или гиперестезии и парестезии в зоне иннервации пораженного корешка встречаются немногим более чем у половины обследованных. Еще реже корешковые гипальгезии у больных шейным остеохондрозом отмечала В. В. Ежевская (1957).
Выявление пораженного уровня при обычном неврологическом исследовании облегчают нарушения со стороны сухожильных рефлексов: они обнаружены у 67%.
Двигательные же нарушения (слабость мышц, гипотония, гипотрофия) стоят в этом отношении на третьем месте после нарушений со стороны рефлексов и корешковых расстройств чувствительности.
Анализу корешковых двигательных нарушений при шейном остеохондрозе посвятили свои работы многие исследователи (McKenzie и Botterell, 1942; Semmes и Murphey, 1943; Morton, 1950; Arnold, 1955, и др.). Патологоанатомическими и хирургическими верификациями установлено, что направляющийся вперед двигательный корешок нередко оказывается в непосредственной близости к грыже диска или к заднему экзостозу тела позвонка. Поэтому в редких случаях возможна изолированная компрессия переднего корешка.
Занимающие относительно скромное место в клинике остеохондроза изменения со стороны периферического двигательного нейрона приобретают первенствующее значение для диагностики уровня поражения, если они изучаются с помощью электромиографического исследования.
Пользуясь данными электромиографического обследования, можно установить поражение одного корешка или сегмента. Для этого исследуются определенные мышцы с учетом того, что каждая из них получает иннервацию из нескольких корешков, а каждый корешок иннервирует несколько определенных мышц. Считается, что патологическая активность регистрируется лишь с мышц, иннервируемых пораженным корешком, и, таким образом, устанавливается, какой из корешков подвергся компрессии. Исследование электровозбудимости, т. е. реакции мышц на раздражение фарадическим и гальваническим током, значительно уступает электромиографии по диагностической точности (Ю. С. Юсевич, 1958).
Для установления факта поражения периферического двигательного неврона - мотонейрона - клиницисты давно пользовались феноменами фибрилляции и фасцикуляции. Фибрилляции описываются как подергивания мелких мышечных пучков. Подергивания, охватывающие более крупные мышечные пучки, называются фасцикуляциями. Клиническая практика и клинико-анатомические параллели упрочили мнение о связи фибрилляций раздражением соответствующих клеток передних рогов, которые еще окончательно не погибли. Фасцикуляциям не придают столь точного значения. Они нередко выявляются при поколачивании мышцы. Между тем для истинных фибрилляций характерна "спонтанность" возникновения. "Спонтанные" процессы в мотонейронах хорошо поддаются электромиографическому анализу. Оказалось, что фибрилляции определяются визуально лишь в мышцах, покрытых слизистой оболочкой (например, мышцы губ). Обычно фибрилляции невидимы, так как связаны с процессами в отдельных мышечных волокнах, но они хорошо регистрируются электромиографически (Weddel, Feinstein и Pattle, 1943). До сих пор нет единого мнения об источнике импульсов, вызывающих различные мышечные подергивания. Однако их электромиографическая характеристика установлена весьма детально. Это позволило электрофизиологам дать четкую дифференциацию фасцикуляций и фибрилляций. Потенциалы фибрилляций, являющиеся признаком денервации, обнаруживаются на. 15-20-й день после перерыва нерва. Это быстрые (0,5-3 мсек) потенциалы, возникающие с частотой 2-10 колебаний в секунду. Вольтаж их низок (20-50 мкв). Согласно Buchtal (1957), он может быть и несколько выше. Низкий вольтаж потенциалов фибрилляций определяется приуроченностью их к активности отдельных мионевральных окончаний мышечных волокон, видимо, в связи с действием на них накапливающегося ацетилхолина. Потенциалы же фасцикуляций более высокого вольтажа - 80-100 мкв и выше с частотой 5-20 колебаний в секунду. Они связаны с раздражением тела двигательной клетки и последующим возбуждением всех иннервируемых ею мышечных волокон.
Большое диагностическое значение электромиографического метода исследования заключается в том, что он выявляет фасцикуляций и фибрилляции и в тех случаях, когда визуально подергиваний мышцы не заметно. Эти электромиографические симптомы используются для локализации поражения при корешковой и спинальной компрессии у больных с поражениями дисков (Weddell, Feinstein и Pattle, 1943; Hoefer и Guttmann, 1944; Brazier, Watkins и Michelsen, 1946; Shea, Woods и Werden, 1950; Hoefer и Cohen, 1950; Marinacci, 1959; Marguth, 1954; Marguth, Oberbach и Vetter, Mendelsohn и Sola, 1958; Я. Ю. Попелянский, 1961; Р. С. Персон, 1962).
Электромиография позволяет правильно определить уровень корешковой компрессии в среднем в 90% случаев, тогда как обычное неврологическое исследование и контрастная миелография дают значительно меньший процент топических сведений. Это следует из приведенной табл. 4, в которую включены некоторые литературные данные о диагностической ценности электромиографии сравнительно с другими методами исследования.

Таблица 4. Относительная ценность различных видов исследования при установлении локализации корешково-спинальных компрессий (процент верно установленного уровня поражения)
До сих пор электромиографическое исследование при остеохондрозе проводилось преимущественно у больных с компрессией поясничных корешков. Больные шейным остеохондрозом исследовались значительно реже. Hoefer за 6 лет (с 1944 по 1950 г.) обследовал лишь 12 больных шейным остеохондрозом. Shea и Woods наблюдали 14 человек с шейной корешковой компрессией. Сведения Marguth, Orbach и Vetter о 58 больных мало документированы, у многих пациентов не было неврологических симптомов, а хирургическая верификация имелась лишь у 9 больных.
Вместе с тем, по утверждению всех авторов, метод этот не только точен, но и удобен: им можно пользоваться в амбулаторной практике; исследование непродолжительно - в среднем 45 минут.
Мы проводили электромиографическое исследование с помощью поверхностных электродов, преимущественно экранированных (Ю. С. Юсевич, 1958). Эти электроды оказались удобными, так как при фиксации их к коже липким пластырем они менее подвижны, чем мелкие накожные электроды. Пользовались мы обычно двух- или трехканальной записью. Регистрировалась, как правило, биоэлектрическая активность при накладывании электродов на симметричные точки следующих мышц: 1) трапециевидной; 2) передней лестничной; 3) дельтовидной (акромиальной головки ее); 4) трехглавой; 5) двуглавой; 6) плече-лучевой; 7) Локтевого разгибателя запястья; 8) отводящей мышцы мизинца; 9) четырехглавой мышцы бедра, наружной головки ее.
Больного укладывали на кушетке и проводили запись: а) в условиях "покоя"; б) в условиях синергического напряжения мышц (при разгибании стоп, сжимании кистей, при глубоком вдохе); в) при произвольных движениях исследуемых мышц.
Для оценки пораженного уровня в зависимости от вовлечения различных мышц (по данным электромиографии) мы пользовались схемой, в основу которой положена таблица Rodrigues и Oester (1956) (табл. 5).

Таблица 5. Участие различных корешков в иннервации некоторых мышц
Оценивая патологические разряды, обнаруживаемые в отдельных мышцах, как признак компрессии соответствующего корешка, устанавливают пораженный уровень следующим образом. Учитываются все мышцы, в которых обнаружена патологическая активность. Таких мышц может оказаться несколько, так как корешок снабжает не одну, а много мышц. В иннервации каждой из этих мышц принимают участие и другие корешки, но другие (не подвергшиеся сдавлению) корешки обычно удается от дифференцировать от сдавленного корешка: в отношении последнего происходит поражение всех иннервируемых им мышц, что нехарактерно для соседних интактных корешков.
При анализе электромиографических кривых удобно пользоваться классификацией Ю. С. Юсевич (1958). Применительно к условиям записи с помощью накожных электродов эта классификация может быть представлена следующим образом (рис. 34).
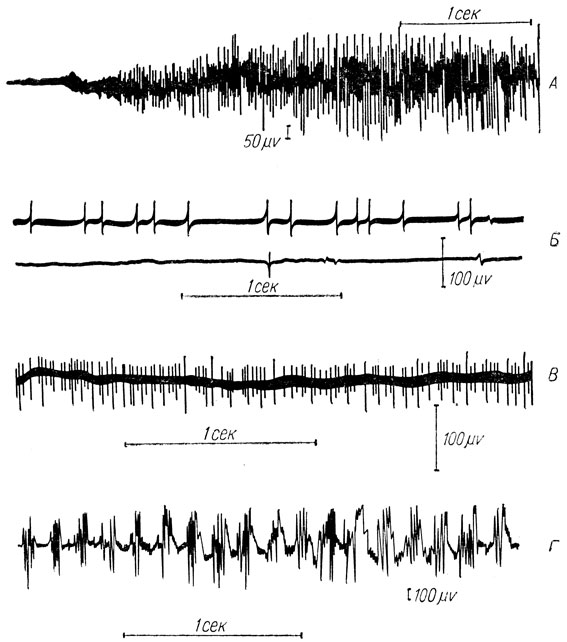
Рис. 34. Типы электромиограмм по Ю. С. Юсевич (1958). А - I тип; Б - IIа тип; В - IIб тип; Г - III тип
I тип электромиограмм: частые (от 50 гц и выше) колебания потенциала, изменчивые по амплитудам и группировкам (имеет место в норме при активном сокращении мышцы).
IIа тип: редкие (6-20 гц) колебания потенциала.
IIб тип: менее уреженные (до 30-35 гц) и не столь постоянные по частоте и амплитуде колебания потенциала (регистрируемые в покое и при синергической активности, колебания II типа указывают на патологическое состояние мотонейрона, особенно если их амплитуда достигает 80-100 мкв).
III тип: залпы осцилляции, повторяющиеся с частотой 4-10 гц - тремор.
Электромиографическое исследование проведено нами у 39 больных с различными клиническими синдромами шейного остеохондроза. Корешковые явления по клиническим данным устанавливались лишь у 19 из 39 обследованных. Исходя из изложенного выше, можно было, однако, ожидать, что электромиографическое исследование вскроет корешковую патологию в большем проценте случаев, включая и те, в которых на первый план выступают другие синдромы (как, например, плече-лопаточный, прострелы и пр.).
При анализе результатов исследования было установлено следующее.
1. Клинически уровень поражения (при учете хотя бы одного признака - нарушения двигательной сферы или чувствительности) удалось установить у 19 из 39 больных, т. е. менее чем у половины. По данным электромиографического исследования, уровень поражения установлен у 30 больных - в среднем в 2/3 случаев, т. е. в 11/2 раза чаще, чем при обычном неврологическом обследовании. Таким образом, мы можем подтвердить высокую локально-диагностическую ценность электромиографического исследования при данной форме патологии. 2. Из 19 больных, у которых были клинические симптомы поражения определенного уровня, несовпадение с локализацией, установленной электромиографически, имелось у 4 человек; несовпадение с рентгенографическим уровнем - у 7. Это лишний раз подчеркивает, что рентгенограммы часто не дают прямого ответа на вопрос об уровне компрессии. При сопоставлении устанавливаемого электромиографически и рентгенографически уровня поражения несовпадение отмечено у 9 больных. Путем анализа результатов электромиографического исследования и сопоставления их с клинической и рентгенографической картиной можно в ряде наблюдений установить поражение одного корешка или сегмента. Это удалось отметить у 9 наблюдаемых нами больных. В большинстве же случаев устанавливается вовлечение в процесс двух, а иногда и большего числа корешков. Эти результаты отличаются от приведенных выше литературных данных о точной электромиографической локализации корешка, подвергшегося компрессии. Такое отличие определяется в первую очередь тем, что до сих пор многие авторы, разрабатывая методику локальной диагностики корешковой компрессии, подбирали больных, у которых клинически определялись явления сдавления одного корешка или сегмента спинного мозга. Электромиографическое исследование должно было только уточнить уже намеченный другими методами уровень. Что касается дифференциации переднерогового и корешкового поражения, то Hoefer и Cohen (1950) в отличие от Brazier и Watkins не могли проводить ее с помощью электромиографического метода. Правда, в тех случаях, когда регистрировались диффузные поражения мышц, диагноз грыжи диска, по их мнению, становился маловероятным и возникало подозрение на боковой амиотрофический склероз. Однако и у больных с патологией дисков они отмечали в ряде случаев диффузные фасцикуляционные разряды. Ю. С. Юсевич (1958) наблюдала при тяжелых радикулоневритах электромиографические изменения, сходные с теми, которые регистрируются при поражении тел двигательных клеток. Она полагает, что клетки переднего рога погибают или снижают свою лабильность вследствие восходящей дегенерации и патологической афферентации от пораженного нерва. Это в свою очередь ведет к повышенной синхронизации импульсов, к появлению высокоамплитудных редких потенциалов, характерных для переднерогового поражения. Известно, что в головном мозгу увеличение активирующей афферентации приводит обычно к десинхронизации. В спинном же мозгу афферентные импульсы оказывают синхронизирующее влияние на колебания потенциалов в условиях относительного покоя (Л. П. Латаш, 1959).
Все изложенное не препятствует, однако, использованию в клинической практике установленных ориентировочных электромиографических критериев дифференциальной диагностики корешкового и спинального поражения. В некоторых случаях электромиографическое исследование оказывает неоценимую диагностическую услугу. Как мы видели выше, оно выявляет переднероговую патологию у больных шейным остеохондрозом и при наличии спинальных компрессий.
Если шейный остеохондроз проявляется клинически одними церебральными или висцеральными симптомами, невропатолог благодаря электромиографическому методу исследования может получить правильное представление о связи этой патологии с поражением нервных образований шейного уровня.
При корешковых синдромах электромиографическое исследование может выявить изменение состояния мотонейронов не только на пораженной, но и на противоположной стороне. В то же время на стороне корешковой компрессии нередко устанавливалась заинтересованность одного или нескольких близлежащих сегментов или корешков. Патология в корешках C8-DI зарегистрирована 9 раз, C6-C7 - 1 раз, C4-C5 - 2 раза, C3-C4 - 2 раза. У 5 больных имелись данные в пользу поражения трех
соседних корешков, а распространенные изменения шейных корешков отмечены у шести. Эти электромиографические данные не являются неожиданными: наличие изменений не только в сдавленном корешке, но и в соседних отмечали и другие авторы. Одни из них объясняли поражение соседних корешков дискомфортом, возникающим в позвоночнике и нервных тканях вблизи пораженного уровня (Brain, 1952), другие - развитием фиброза соседних корешковых манжеток (Frykholm, 1951), развитием аллергической (Reischauer, 1949) или токсической воспалительной реакции (Sprung, 1956).
Корешковые синдромы шейного остеохондроза сопровождаются также рядом вегетативных расстройств. На стороне поражения у наблюдаемых нами 93 больных с клинически установленным корешковым поражением отмечалось следующее.
1. Понижение температуры кожи кисти (20 человек).
2. Понижение кожной температуры в сочетании с цианозом и припухлостью кисти (16 человек).
3. Понижение кожной температуры и припухлость кисти (12 человек).
4. Понижение кожной температуры и побледнение кисти (8 человек).
5. Повышение температуры кожи кисти (10 человек).
6. Повышение кожной температуры в сочетании с цианозом и припухлостью кисти (5 человек).
7. Повышение кожной температуры и припухлость кисти (3 человека).
8. Сухость кожи (2 человека).
9. Гипергидроз кожи кисти (3 человека).
Перечисленные нарушения трудно связать с поражением шейных симпатических узлов. И не только потому, что не существует убедительных патологоанатомических доказательств особой поражаемости этих узлов при шейном остеохондрозе. При столь частых вегетативных нарушениях в области кисти мы на пораженной стороне обычно не встречали выраженного синдрома Горнера. Нередко отмечался другой симптом шейно-симпатического генеза - легкая гипальгезия полукапюшоном и полукурткой (14 больных). Однако и этот симптом отнюдь не указывает на непосредственное вовлечение в процесс узла. Более вероятно, что он возникает при поражении позвоночного нерва и его связей.
Кроме того, следует учитывать, что в составе шейного и плечевого сплетения имеется большое количество вегетативных постганглионарных волокон. Многие вегетативные нарушения в области руки могут быть обусловлены раздражением вегетативных волокон плечевого сплетения и подключичной артерии. Раздражение этих образований возможно в тех случаях, когда они подвергаются компрессии со стороны передней лестничной мышцы. Последняя же поражается и оказывает такое действие у больных шейно-корешковым процессом весьма часто. Поэтому при оценке вегетативных и других симптомов шейно-корешковой компрессии следует в первую очередь "развести" собственно корешковые симптомы, с одной стороны, и, с другой стороны, симптомы, обусловленные сдавлением плечевого сплетения и подключичной артерии патологически напряженной передней лестничной мышцей. Этого вопроса мы коснемся в следующей главе.
В заключение приведем характерное наблюдение, отражающее различные проявления корешковой компрессии у больного шейным остеохондрозом.
Больной В., 50 лет. Шейный остеохондроз, резкое сужение межпозвонковых отверстий CVI-CVII и CVII-DI. Компрессия корешков C7 и C8 слева. С 20 до 47 лет был военным летчиком, последние 3 года - на административной работе. В возрасте 33 лет страдал пояснично-крестцовым радикулитом, обострившимся к 36 годам. С 1954 г. - транзиторная гипертония.
С 1957 г. - утренние шейные прострелы. Наряду с болями в мышцах шеи ощущал хруст при движениях головы. Через несколько месяцев появились и стали усиливаться, особенно по ночам, постоянные ноющие боли по задненаружной поверхности правого плеча и по внутренней поверхности предплечья. Затем боли стали сменяться ощущением пробегания тока по тем же областям. После 2 недель лечения электрофорезом новокаина и витамином B1 и B12 наступило улучшение. Так как оставались ощущения хруста в шейных; позвонках, стал интенсивно заниматься гимнастикой для упражнения шейных мышц. В марте 1959 г. появились боли в левой руке - такие же, какими они были 2 года назад в правой руке. Боли усиливаются при чихании, кашле, форсированном выдохе, распространяясь по наружно-задней поверхности плеча до медиальной части локтевого сустава и ульнарного края кисти. Боли исподволь нарастают, сопровождаются тягостным ощущением пробегания тока. Предпочитает лежать на левом боку. В последние дни нашел позу, при которой нет болей: "хожу, будто проглотив аршин, держа прямо и неподвижно голову". Временами испытывает зуд в IV и V пальцах и ощущение ползания мурашек по ульнарному краю левой кисти. Оно появляется при наклоне туловища вперед и исчезает при выпрямлении. Те же ощущения испытывает при разгибании головы, при напряжении мышц шеи. Примерно в течение 3 лет отмечает постоянный звон в правом ухе. Последний месяц периодически шатает вправо, особенно при резком повороте головы.
Лечение электрофорезом новокаина области надплечья и руки, ультракоротковолновыми токами, а также лечебной гимнастикой, анальгином, витаминами B1 и B12 не принесло облегчения. После применения парафина состояние ухудшилось, боли стали отдавать в левую лопатку. В последние дни роняет предметы из левой руки.
Объективно. Пикнического телосложения, хорошо упитан. Рентгеноскопически органы грудной клетки без патологии. По данным электрокардиограммы "лежачее сердце". Сердечные тоны чистые, ясные. Артериальное давление 130/80 мм. рт. ст. Кровь и моча, по данным клинических анализов, без патологии. Холестерин крови 162 мг %.
Слева положительный темпоральный рефлекс Вермеля. Ладонно-подбородочный рефлекс с двух сторон. Слева напряжены, плотны и несколько гипертрофированы лестничные и грудино-ключично-сосковая мышцы. Положение головы вынужденное, подчеркнуто выпрямленное. Ограничен объем наклона головы на левое плечо (не более 5-10°). При нагрузке на голову, наклоненную на левое плечо, боль с парестезиями отдает по внутреннему краю левого предплечья, кисти и в IV-V пальцы. То же ощущение слева появляется при повороте головы влево и вправо. При вытяжении по Бертши - те же боли и ощущения с первой же секунды вытяжения. Они исчезают сразу по прекращении процедуры. Болезненность верхних точек Эрба и надэрбовских с двух сторон незначительна. В медиальной части левой надостной мышцы прощупывается очень болезненный узелок Корнелиуса. Легкая гипотрофия верхнего края левой трапециевидной мышцы, левой трехглавой мышцы, локтевого разгибателя запястья. Слегка гипотрофичны межкостные мышцы и отводящая мышца мизинца. Несколько ограничен объем разведения III-IV пальцев. Резко снижена сила межкостных мышц в III-IV межкостных промежутках, отводящей мышцы мизинца, трехглавой мышцы. Сила (по динамометру) слева 25 кг, справа 66 кг. Слева снижен рефлекс с трехглавой мышцы и несколько повышены остальные рефлексы. С двух сторон - гипальгезия кожи I-II-III-IV пальцев, ульнарного края кисти и предплечья. Зона гипальгезии поднимается вверх полосой по наружно-заднему краю плеч. Левая кисть синюшна, отечна, причем отечность усиливается к вечеру, чуть теплее правой, больше потеет.
Рентгенограммы шейного отдела позвоночника (рис. 35). На профильном снимке высота щели между телами CV и CVI уменьшена по сравнению с высотой диска CIV-V (толстые вертикальные стрелки). Противолежащие замыкательные пластинки CV-CVI почти не изменены. У нижнего края CV - переднее обызвествление и задний экзостоз. Заметно заострение и нижних краев тела CVI. На прямом снимке - нижнешейный сколиоз выпуклостью влево, слева унковертебральный артроз CV-VI и CVI-VII. Массивные поперечные отростки CVII. На косых снимках определяется очень грубый унковертебральный артроз CV-VI и особенно массивный CVI-VII, больше слева, где костные разрастания занимают больше половины межпозвонкового отверстия (на правом снимке заметно сужение и отверстия CVII-DI). Экзостозы, вдающиеся в отверстие CV-VI, меньше. Они имеют более четкие границы. В грудном отделе - явления остеохондроза, наиболее выраженные на уровне DV-VI.
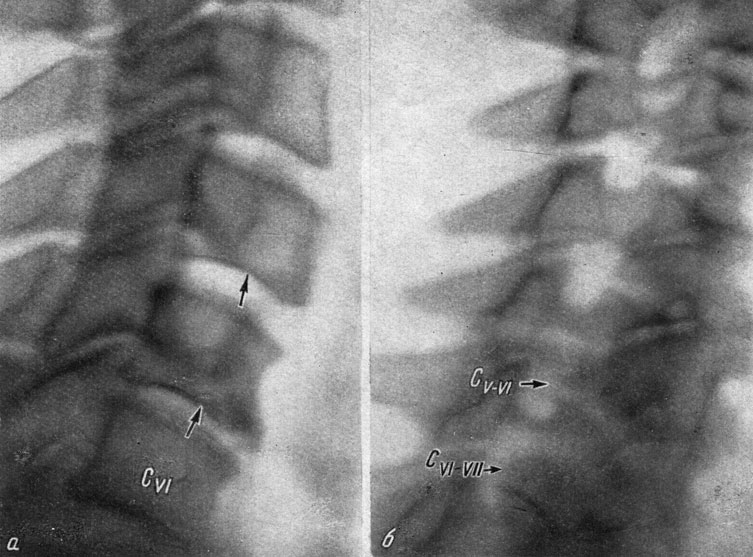
Рис. 35. Рентгенограммы шейного отдела позвоночника больного В. а - в боковой проекции; б - в косой проекции
Электромиографическое исследование. Четкой патологической активностью выделяется локтевой разгибатель запястья; справа 10 гц, 250 мкв (тип активности IIа, по Юсевич) в момент синергического изменения тонуса. В одноименной мышце левой руки в момент синергии активность типа IIб 150 мкв (рис. 36). В мышцах, связанных с соседними сегментами, патологическая активность выражена несколько меньше и не столь постоянно (плече-лучевая мышца слева, отводящая мышца мизинца слева). При вдохе появляются потенциалы II-IV типа в дельтовидных мышцах, больше в левой. Кроме того, выявлена активность типа IIа в левой четырехглавой мышце в момент синергического изменения тонуса.
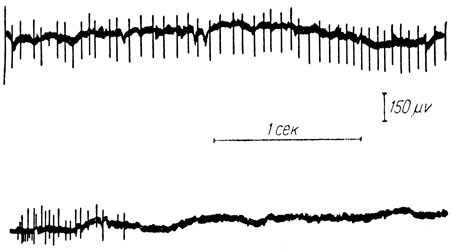
Рис. 36. Электромиограмма правого (верхняя кривая) и левого (нижняя кривая) локтевого разгибателя запястья больного В. в момент синергического напряжения (разгибание стоп)
Лечение: больному запрещено продолжать "тренировку" мышц шеи. Рекомендовано щадить шейный отдел позвоночника, сохраняя максимально возможную иммобилизацию его.
Вытяжение по Бертши эффекта не дало. Во время этой процедуры боли и парестезии усиливались.
21/VI 1959 г. инъекция 2 мл 2% раствора новокаина в левую переднюю лестничную мышцу привела к потеплению кисти в течение 5-8 минут, "вся рука стала немного легче". Но остались боли, парестезии, осталось напряжение мышц шеи.
22/VI состояние субъективно без улучшения. Мышцы же шеи стали более мягкими. Введено паравертебрально на уровне C7 слева 3 мл 2% раствора новокаина. Уменьшение болей через 5-6 минут.
24/VI эффект от паравертебрального введения новокаина сохранялся до вечера. Вновь введено паравертебрально 3 мл 2% раствора новокаина. Через 5 минут стал свободнее поднимать руку.
29/VI состояние значительно улучшилось. Спит спокойнее. Боли в руке появляются при наклоне головы на левое плечо и уменьшаются при наклоне на правое плечо.
13/VII проведено восемь сеансов электрофореза новокаина (шея - левая кисть). После четвертой процедуры было обострение, к настоящему времени состояние улучшилось. В области лопатки и шейных позвонков боли исчезли. Парестезии по ульнарному краю кисти появляются при отведении головы назад и исчезают при наклоне ее вперед. Беспокоит боль у внутреннего надмыщелка левого плеча. Держит голову свободнее.
Осмотр 17/IX 1969 г. - через год и два месяца. Больному проводились массаж, электрофорез новокаина (30 процедур) и мацестинские ванны (14 процедур). Боли прошли, но оставались парестезии.
Через 3 месяца наступило новое обострение, продержавшееся один месяц. После второго курса мацестинских ванн боли полностью исчезли, парестезии же не прекращаются. Сила сжатия кисти наросла до 40 кг, но осталась слабость разгибателей кисти. Атрофии не уменьшаются. Они стали заметны и в большой круглой мышце, в задней порции дельтовидной мышцы, в малой грудной мышце. Рефлекс с трехглавой мышцы исчез, не вызывается и стилорадиальный рефлекс. Болезненны лишь области у наружных надмыщелков плеча с двух сторон. Гипальгезия в зоне C7 и C8. Левая кисть чуть теплее правой, но синюшность и бледность исчезли. Испытывает ощущение зябкости в IV-V пальцах левой руки. Мышечные узелки не прощупываются.
В приведенном наблюдении у больного в возрасте 47 лет возникают боли в правой руке, а через 3 года развивается жестокий левосторонний корешковый синдром C7-C8 слева. Корешковые чувствительные нарушения в левой руке усиливались не только при кашле и чихании, но и при изменениях положения в шейном отделе позвоночника: при вызывании феномена межпозвонкового отверстия, при вытяжении по Бертши. Все это позволило заподозрить связь всех наблюдавшихся и отмеченных в анамнезе корешковых симптомов с патологией позвоночника. О заинтересованности его говорил и "пояснично-крестцовый радикулит" в анамнезе. Рентгенограммы выявили очень грубый унковертебральный артроз CVI-VII и CV-VI. Межпозвонковое отверстие CVI-VII превращено в узкую полулунную щель. На правом косом снимке заметны явления остеохондроза и на уровне CVII-DI. И тем не менее картина корешковой компрессии долго отсутствовала, а раз возникнув 3 года назад справа, продержалась недолго. Таким образом, приспособление нижнешейных корешков оставалось достаточным, нарушения кровообращения и явления отека в корешке справа были, видимо, преходящими. Продолжительному отсутствию корешкового синдрома при наличии грубого сужения межпозвонкового отверстия могли способствовать различные механизмы неврологической компенсации, а также иммобилизация шейного отдела позвоночника за счет тугого мышечного "воротника" - хорошо развитых шейных мышц. Левосторонние явления более упорны, с этой стороны значительно грубее костная патология. Гимнастика же для мышц шеи, которой занимался больной после появления признаков корешковой компрессии, усугубляла тяжесть этих явлений вследствие травматизации корешка в узком межпозвонковом отверстии. Гемодинамические, а возможно, и реактивно-адгезивные явления на левой стороне, видимо, более выражены, чем то было 3 года назад справа, они распространились и на соседние корешки, что сказывалось явлениями раздражения: напряжение мышц шеи слева. Кроме того, болевой синдром усугубляется наличием очень болезненного узелка Корнелиуса в надостной мышце. Давление на него, равно как и на напряженные мышцы шеи, сопровождается типичным феноменом доминанты - отдачей болей и парестезии в зону C7-C8, т. е. в зону повышенной возбудимости. Тяжесть болевого синдрома значительно уменьшилась, когда новокаинизацией были сняты явления раздражения в шейных мышцах. В последующем под влиянием электрофореза новокаина, в особенности после мацестинских ванн, наступило значительное улучшение, хотя компрессия корешка не прекратилась. Об этом можно судить по исчезнувшему в дальнейшем рефлексу с трехглавой мышцы и продолжавшемуся процессу атрофии мышц, а также по непрекращавшимся парестезиям в зоне иннервации корешков C7-C8.
Таким образом, клинико-рентгенологический анализ с несомненностью устанавливает наличие компрессии корешков C7-C8, в особенности первого.
Электромиографическое исследование выявляет Патологическую активность в локтевом разгибателе запястья, что подтверждает поражение на уровне C7 или C7-C8. Судя по высокоамплитудной редкой активности, здесь повреждены, видимо, и тела мотонейронов. При этом, однако, мы должны признать, что электромиографическая картина все же отличается от той "классической" схемы, которая была представлена рядом зарубежных авторов. Во-первых, отмечена некоторая расторможенность и в дельтовидных мышцах, особенно на пораженной (левой) стороне. Если бы мы формально придерживались упомянутой схемы, мы должны были бы признать компрессию и C5-C6 корешков, что не согласуется ни с клинической, ни с остальной электромиографической картиной. Расторможенность дельтовидных и лестничных мышц наблюдается как рефлекторное явление у многих больных шейно-корешковой компрессией. Во-вторых, не удалось выявить патологической активности со стороны трехглавой мышцы, имеющей отношение к корешку C7, безусловно вовлечённому в процесс. Buchtal (1957) подчеркивал, что потенциалы денервации при сдавлении корешка грыжей диска могут оставаться многие годы после денервации. При этом они обнаруживаются в денервированной мышце непостоянно: если даже многократно погружать электроды, потенциалы денервации выявляются лишь в 20-30% денервированных мышц. Их отсутствие поэтому неабсолютное доказательство нормы.
У больных шейным остеохондрозом весьма часто образуются мышечные узелки, особенно в мышцах надплечья. Это может привести к возникновению указанных Buchtal изменений электромиограммы. Естественно, что эти изменения электромиограммы не имеют прямого локально-диагностического значения.
Все изложенное выше указывает на значительные трудности, возникающие при оценке электромиографической картины. И все же при всей сложности этой картины она в данном случае с несомненностью подтвердила локализацию процесса на уровне C7 или C7-C8 корешков. Вегетативно-сосудистые симптомы в области головы обнаруживаются звоном в правом ухе, положительным темпоральным рефлексом Вермеля. Жалобы на покачивание при ходьбе вправо (т. е. в сторону, на которой слышится шум) появились одновременно с шумом. Все эти симптомы, если учитывать современные данные о роли шейного остеохондроза в развитии патологических изменений со стороны позвоночной артерии и ее симпатического сплетения следует связывать с выявленным у больного грубым унковертебральным артрозом. Таким образом, один и тот же процесс вызывает травматизацию как корешка, так и вегетативных образований в области позвоночной артерии. Другой источник вегетативных расстройств, выявленных у больного, - напряженная передняя лестничная мышца на стороне корешковой компрессии. Вот почему расслабление этой мышцы новокаином сказывается на вегетативных нарушениях в области кисти.
При оценке описанного клинического синдрома у больных шейным остеохондрозом следует учитывать не только вегетативно-сосудистые нарушения в области позвоночной артерии, но и в области самого пораженного корешка. С этим фактом, видимо, связаны некоторые особенности течения корешковой патологии: наличие ремиссий и обострений под влиянием температурных и других воздействий, сказывающихся рефлекторно на состоянии сосудов в области межпозвонкового отверстия. Важно учитывать и некоторые особенности венозного кровообращения в области корешков. Baacke (1955) при сдавлении позвоночных вен отмечал викарное расширение вен другой стороны. Мы полагаем, что этим частично могут быть объяснены нередко наблюдавшиеся нами контралатеральные корешковые и спинальные симптомы.
Учет сосудистых механизмов корешковой патологии у больных шейным остеохондрозом объясняет наблюдаемое иногда инсультообразное развитие корешкового синдрома. Это касается особенно лиц пожилого возраста с грубыми дегенеративными изменениями позвоночника. Приводим характерный пример.
Больной Б., 66 лет, во время работы внезапно отметил слабость в левой руке ("повисла, как плеть") и в меньшей степени - в левой ноге. Перекоса лица не было. Не было и головной боли. Уже на 2-й день чувствовал себя хорошо. Через 11/2 месяца получил ушиб левой руки, после чего у него развился выраженный синдром "плечо - кисть" с тугоподвижностью в области левого плечевого сустава и грубыми вегетативными изменениями в области кисти.
При неврологическом обследовании на фоне диффузной слабости мышц плеча выявилось преобладание пареза двуглавой мышцы со значительным снижением рефлекса с ее сухожилия. Рефлекс же с трехглавой мышцы, равно как и рефлексы на левой ноге, был повышен. На этой стороне вызывались симптомы Бабинского и Штрюмпеля. Негрубая гипальгезия в зоне иннервации корешка C6 отмечалась на фоне более легкой гипальгезии полумаской, распространявшейся вниз до DI. Имели место характерные для остеохондроза нарушения подвижности в шейном отделе и типичные болевые точки слева. На рентгенограммах определялись очень грубые явления остеохондроза с уменьшением сагиттального диаметра позвоночного канала до 12-13 мм (на уровнях CV-VI и CVI-VII). Соответствующие межпозвонковые отверстия были резко сужены. В соматическом статусе - выраженные явления атеросклероза сосудов сердца, аорты. Психопатологических признаков церебрального атеросклероза не было.
Динамические нарушения кровообращения, обусловившие развитие клинического синдрома в данном наблюдении, происходили не в головном, а в спинном мозгу. Не было сглаженности носогубной складки и других церебральных симптомов. Поражение коснулось не только спинного мозга, но и нижнешейных корешков. Вовлечение в процесс корешка C6 определялось на фоне развившегося синдрома "плечо - кисть".
Преобладание двигательных нарушений над чувствительными в подобного рода случаях может быть объяснено тем, что двигательный корешок, согласно Teng (1960), более восприимчив к ишемии, чем чувствительный. Как показал Hadley (1951), движения в шейном отделе позвоночника могут привести к сужению межпозвонкового отверстия на 1/3, к редуцированию жировой подушки, отеку и кровоизлияниям в области корешка. У описанного выше больного в момент напряжения мускулатуры плечевого пояса и шеи усилился дискомфорт в нижнешейных межпозвонковых отверстиях. Инсультообразно возникающим нарушениям кровообращения корешково-спинальной локализации у больного с нижнешейным остеохондрозом способствовали склеротические изменения сосудов.
Итак, вегетативно-сосудистые нарушения являются составной частью клинической картины корешковой компрессии у больных шейным остеохондрозом. Но те же нарушения, локализующиеся в области корешка и спинного мозга, лежат в основе некоторых патогенетических механизмов указанной корешково-спинальной патологии.
Stookey еще в 1940 г. писал о корешково-спинальной патологии у больных с двусторонней грыжей диска. Он объяснял эту патологию давлением грыжи на спинной мозг и на оба передних корешка у места их возникновения. На основании наших наблюдений мы полагаем, что такое же сочетание спинальных и корешковых нарушений возможно и при нарушении кровообращения в указанных структурах.
|
ПОИСК:
|
© MASSAGELIB.RU, 2001-2020
При использовании материалов сайта активная ссылка обязательна:
http://massagelib.ru/ 'Массаж. Учебные материалы для массажиста'
При использовании материалов сайта активная ссылка обязательна:
http://massagelib.ru/ 'Массаж. Учебные материалы для массажиста'